Um participante central na luta contra o novo coronavírus é o nosso sistema imunológico. Ele nos protege contra o invasor e pode até ser útil para sua terapia. Mas, às vezes, pode se voltar contra nós.
ma seringa colada em um coronavírus de tamanho grande
Como nosso sistema imunológico reage ao coronavírus?
O coronavírus é - como qualquer outro vírus - não muito mais do que uma concha em torno de material genético e algumas proteínas. Para replicar, ele precisa de um host na forma de uma célula viva. Uma vez infectada, esta célula faz o que o vírus ordena que ela faça: copie informações, monte-as, libere-as.
Mas isso não passa despercebido. Em alguns minutos, o sistema de defesa imunológica do corpo interfere com sua resposta inata: granulócitos, células eliminadoras e células assassinas do sangue e do sistema linfático entram para combater o vírus. Eles são suportados por inúmeras proteínas plasmáticas que atuam como mensageiros ou ajudam a destruir o vírus.
Para muitos vírus e bactérias, essa atividade inicial do sistema imunológico já é suficiente para combater um invasor. Isso acontece com muita rapidez e eficiência. Frequentemente, notamos apenas pequenos sinais de que o sistema está funcionando: temos um resfriado, uma febre.

Febre e sensação de fraqueza: é assim que nosso sistema imunológico se faz sentir.
IOs interferões são um subgrupo de proteínas sinalizadoras que normalmente são secretadas pelas células infectadas. O SARS-CoV-1, responsável pela epidemia de SARS em 2003, parece ter suprimido a produção de um desses interferons e, portanto, pelo menos atrasado a atração de células imunes. Até que ponto esse também é o caso do SARS-CoV-2, o nome dado ao coronavírus por trás da atual pandemia ainda não está claro. No entanto, os interferons apóiam a defesa do vírus do próprio corpo e agora estão sendo testados como terapia em ensaios clínicos.
Em um certo ponto, no entanto, a resposta do host é tão forte que seu efeito pode ser contraproducente. Por exemplo, numerosas células imunes podem entrar em nossos pulmões e fazer com que a membrana através da qual o oxigênio normalmente passa do ar para o sangue fique espessa. A troca de gases é restrita e, na pior das hipóteses, a ventilação pode ser necessária.
Às vezes, a reação pode ultrapassar e ser direcionada contra células saudáveis também. Este também pode ser o caso do novo coronavírus. Portanto, também estão sendo testados medicamentos que suprimem uma reação imune excessiva e que já são conhecidos no tratamento de doenças autoimunes. O equilíbrio entre processos imunológicos protetores e excessivamente agressivos ao lidar com o coronavírus é atualmente um grande mistério. Agora, isso deve ser investigado, diz Achim Hörauf, diretor do Instituto de Microbiologia Médica, Imunologia e Parasitologia da Universidade de Bonn.
Leia mais: Dia Mundial da Saúde: O que a OMS faz?
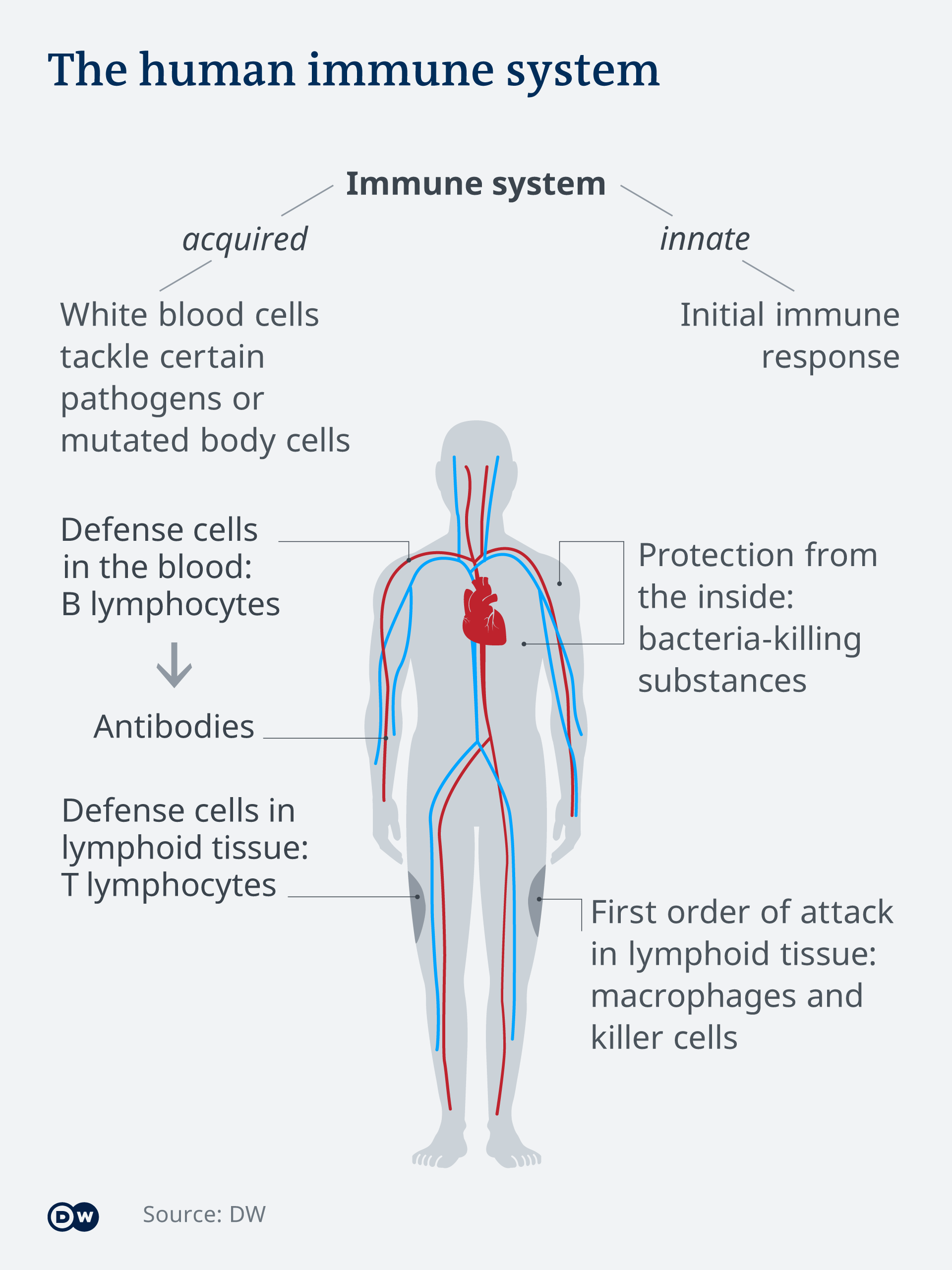
Após um atraso de tempo, o sistema imunológico adquirido finalmente se põe em movimento. É diferente para cada pessoa e depende do que experimentamos e com quais patógenos entramos em contato. Enquanto as células T ajudam a destruir as células infectadas, as células B formam anticorpos que podem manter o vírus sob controle. No caso do coronavírus, esses são anticorpos neutralizantes que se ligam à proteína de pico do vírus. Este é o local do ataque do vírus, com o qual ele entra no hospedeiro, ou seja, na célula humana. Anticorpos neutralizantes incapacitam especificamente a proteína spike. Nosso sistema imunológico lembra os anticorpos que produziu e, portanto, está preparado para uma nova infecção com o mesmo intruso.
Existe imunidade? Quanto tempo isso dura?
A boa notícia é que é muito provável que exista imunidade. Isto é sugerido pela proximidade com outros vírus, dados epidemiológicos e experiências com animais. Os pesquisadores infectaram quatro macacos rhesus, uma espécie próxima aos humanos, com SARS-CoV-2. Os macacos apresentaram sintomas de COVID-19, a doença causada pelo coronavírus, desenvolveram anticorpos neutralizantes e se recuperaram após alguns dias. Quando os animais recuperados foram reinfectados com o vírus, eles não desenvolveram mais nenhum sintoma: estavam imunes.
Leia mais: O que você precisa saber sobre o coronavírus

Macaco rhesus e humanos compartilham cerca de 90% de seu DNA
A má notícia: ainda não se sabe quanto tempo durará a imunidade. Depende se um paciente desenvolveu com sucesso anticorpos neutralizantes. Achim Hörauf estima que a imunidade deva durar pelo menos um ano. Nesse ano, todo novo contato com o vírus atua como uma espécie de vacinação de reforço, que por sua vez pode prolongar a imunidade.
"O vírus é tão novo que ninguém tem uma resposta imune razoável", diz o imunologista. Ele acredita que a imunidade ao longo da vida é improvável. Esse "privilégio" é reservado para vírus que permanecem no corpo por um longo tempo e dão ao nosso sistema imunológico uma oportunidade praticamente permanente de conhecê-lo. Como o coronavírus é um vírus de RNA (e não de DNA), não pode se estabelecer permanentemente no corpo, diz Hörauf.
O imunologista de Heidelberg, Stefan Meuer, prevê que o novo coronavírus também sofrerá mutação como todos os vírus. Ele supõe que esse poderia ser o caso em 10 a 15 anos: "Em algum momento, a imunidade adquirida não terá mais utilidade para nós, porque então outro coronavírus retornará, contra o qual a proteção que foi formada agora não ajudará. porque o vírus mudou de tal maneira que os anticorpos não são mais responsáveis. E então nenhuma vacinação também ajuda. "
Como podemos tirar proveito da resposta de anticorpos do sistema imunológico?
Os pesquisadores já estão coletando plasma de pessoas que sobreviveram com sucesso a uma infecção pelo SARS-CoV-2 e o estão usando para tratar um número limitado de pacientes que sofrem de COVID-19. O princípio subjacente: imunização passiva. Os estudos realizados até o momento mostraram resultados positivos, mas geralmente foram realizados em apenas algumas pessoas.
Leia mais: Coronavírus: como funcionam os ventiladores?

Pesquisa sobre anticorpos está em alta velocidade
Na melhor das hipóteses, a imunização passiva é usada apenas quando o sistema imunológico do paciente já começou a funcionar contra o vírus, diz Achim Hörauf: "Quanto mais tempo você pode deixar os pacientes sozinhos com a infecção antes de protegê-los com a imunização passiva, melhor. " Somente através da imunização ativa é possível proteger-se a longo prazo. Ao mesmo tempo, é difícil reconhecer o momento certo.
Atualmente, os testes de PCR (reação em cadeia da polimerase) são usados para descobrir se uma pessoa está infectada com o coronavírus. Com a ajuda da PCR, não é possível dizer se existe ou não RNA viral reproduzível; é apenas uma prova de que o vírus ainda está presente, vivo ou morto. Um teste de PCR não pode nos dizer se nosso sistema imunológico já interveio, ou seja, se já tivemos contato com o vírus no passado, formaram anticorpos e agora estão protegidos. Portanto, os pesquisadores estão trabalhando em testes que verificam nosso sangue quanto à presença de anticorpos. Eles já estão em uso em Cingapura, por exemplo, e estão em fase de conclusão nos EUA. Com a ajuda desses testes, finalmente seria possível obter uma visão geral dos números de casos pouco claros. Além disso, pessoas que desenvolveram anticorpos contra o vírus podem ser usadas na vanguarda dos cuidados de saúde, por exemplo. Um "passaporte de imunidade" está em discussão.

Um laboratório de PCR (reação em cadeia da polimerase)
É possível infectar-se e / ou adoecer várias vezes com o coronavírus?
"De acordo com o que sabemos, não é possível com o mesmo patógeno", diz Achim Hörauf. É possível infectar-se com outros coronavírus ou vírus do grupo SARS ou MERS se suas proteínas aumentadas parecerem diferentes. "No que diz respeito à epidemia atual, pode-se supor que as pessoas que passaram pelo COVID-19 não adoecerão por enquanto e não transmitirão mais o vírus", diz ele.
Quanto tempo antes você não é mais contagiosa?
Um estudo realizado nos primeiros pacientes com coronavírus na Alemanha mostrou que nenhum vírus capaz de replicação pode ser encontrado a partir do dia oito após o início dos sintomas, mesmo que a PCR ainda possa detectar até 100.000 cópias de genes por amostra. Isso pode alterar as recomendações atuais de quarentena no futuro.
Assistentes médicos precisam de proteção ao testar pacientes com suspeita de coronavírus
De acordo com o Instituto Robert Koch, atualmente os pacientes podem receber alta hospitalar se mostrarem duas amostras de PCR negativas da garganta em 24 horas. Se eles tiveram um caso grave da doença, devem permanecer em isolamento doméstico por mais duas semanas. Para cada alta, seja no hospital ou no domicílio, eles devem estar livres de sintomas por pelo menos 48 horas.
Por que as pessoas reagem de maneira diferente ao vírus?
Enquanto algumas pessoas ficam com um resfriado leve, outras são colocadas em ventiladores ou até morrem de SARS-Cov-2. Especialmente as pessoas com condições pré-existentes e as pessoas mais velhas parecem ser as mais afetadas pelo vírus. Por quê? Esta é a pergunta mais quente no momento.
Ainda levará muito, muito tempo para entender a base mecanicista e biológica da razão pela qual algumas pessoas são muito mais afetadas do que outras, disse a virologista Angela Rasmussen ao The Scientist . "O vírus é importante, mas a resposta do host é pelo menos tão importante, se não mais importante", disse seu colega Stanley Perlman à revista.
Stefan Meuer vê um princípio fundamental de sobrevivência da natureza nos diferentes equipamentos e atividades de nosso sistema imunológico: "Se fôssemos iguais, o mesmo vírus poderia acabar com toda a espécie humana de uma só vez. Devido à faixa genética, é bastante normal que algumas pessoas morram de uma doença viral, enquanto outras nem percebem ".
Achim Hörauf também suspeita de variantes imunológicas que podem ser determinadas geneticamente. Como a pneumonia intersticial é observada com o coronavírus, o foco provavelmente está na reação exagerada do sistema imunológico. No entanto, também é possível que cada pessoa afetada tenha sido carregada com uma dose diferente do vírus, o que, por sua vez, leva a resultados diferentes. E, finalmente, faz a diferença a robustez do corpo e dos pulmões: atletas competitivos simplesmente têm mais volume pulmonar do que fumantes de longa data.
Fonte: DWAs informações e sugestões contidas neste blog são meramente informativas e não devem substituir consultas com médicos especialistas.
Nenhum comentário:
Postar um comentário